LIGAMENTOPLASTIE DU LCA (KENNETH-JONES)
LIGAMENTOPLASTIE DU LIGAMENT CROISÉ ANTÉRIEUR (KENNETH-JONES)
La ligamentoplastie du ligament croisé antérieur (LCA) selon la technique de Kenneth-Jones est une intervention chirurgicale orthopédique utilisée pour réparer ou reconstruire le ligament croisé antérieur du genou, un ligament important pour la stabilité de l’articulation du genou. Cette procédure est généralement réalisée lorsque le LCA est gravement endommagé, déchiré ou rompu en raison d’une blessure sportive, d’un accident, ou d’autres causes.
Processus de ligamentoplastie du LCA selon la technique de Kenneth-Jones :
1. Anesthésie : Le patient est généralement placé sous anesthésie générale pour l’intervention.
2. Préparation du site : Le chirurgien nettoie la zone opératoire et désinfecte la peau autour du genou pour réduire les risques d’infection.
3. Prélèvement du greffon : Dans cette technique, le chirurgien prélève généralement un morceau de tendon du patient lui-même, souvent le tendon rotulien ou le tendon du quadriceps, pour servir de greffon. Ce tendon sera utilisé pour reconstruire le LCA.
4. Préparation du tunnel : Le chirurgien crée des tunnels dans l’os du fémur et du tibia, à travers lesquels le greffon sera inséré.
5. Fixation du greffon : Le greffon est inséré dans les tunnels osseux et fixé en place à l’aide de vis ou d’autres dispositifs de fixation.
6. Sutures et fermeture : Une fois que le greffon est correctement positionné, le chirurgien suture la peau et ferme l’incision.
7. Rééducation : Après l’intervention, le patient commence un programme de rééducation supervisé par un kinésithérapeute. Cela vise à restaurer la force, la stabilité et la mobilité du genou, ainsi qu’à minimiser le risque de complications.
La ligamentoplastie du LCA selon la technique de Kenneth-Jones est une intervention chirurgicale complexe qui vise à restaurer la stabilité du genou, à réduire la douleur et à permettre au patient de retrouver une fonction normale de l’articulation du genou.
QUEL EST LE PROBLÈME ?
A l’état normal, le genou est une articulation dite stable c’est à dire qui ne se déboite pas. Cette stabilité est notamment assurée par des éléments anatomiques appelés ligaments. Les ligaments s’apparent à des cordes peu élastiques qui relient entre eux les différents os du genou.
Le ligament croisé antérieur est un ligament situé au centre du genou entre le fémur et le tibia. Il participe à la stabilisation du genou dans les mouvements de pivot, c’est à dire les mouvements combinés d’appui et de rotation du genou.
La rupture du ligament croisé antérieur survient le plus souvent au cours d’un traumatisme sportif appelé entorse par torsion (football, rugby, ski…) ou hyperextension (shoot dans le vide) du genou.

Les conséquences d’une rupture du ligament croisé antérieur sont variables d’un patient à l’autre. On peut observer deux grands types d’évolution :
- Le patient développe une instabilité antérieure chronique. Celui-ci a la sensation que son genou n’est pas très « sûr » lors de certains appuis et des dérobements du genou peuvent survenir. Cette instabilité peut se démasquer lors de la pratique sportive ou dans la vie courante, lors d’un changement brutal de direction ou dans les escaliers. Elle peut apparaître précocement après le traumatisme ou plus tardivement.
- Le patient ne se plaint de rien. Le genou reste stable notamment grâce aux ménisques qui sont alors davantage sollicités et peuvent se déchirer secondairement.
QUEL BILAN FAUT-IL RÉALISER ?
Immédiatement après l’entorse, il faut réaliser des radiographies du genou pour éliminer une fracture articulaire dont les symptômes initiaux sont très proches d’une rupture du ligament croisé antérieur.
Une fois qu’une fracture est exclue, le patient doit être examiné par un médecin. L’examen clinique dans les suites immédiates d’une entorse du genou est difficile en raison des douleurs et nécessite souvent d’être réévalué quinze jours plus tard une fois que le genou a dégonflé et que les douleurs ont régressé. L’examen clinique suffit la plupart du temps à faire le diagnostic d’une rupture du ligament croisé antérieur. Toutefois, il est habituel de réaliser une imagerie par résonance magnétique (IRM). Celle-ci permet de confirmer la lésion du ligament croisé antérieur et de rechercher d’autres lésions associées, notamment des ménisques.
Le chirurgien peut également demander la réalisation d’autres radiographies du genou pour rechercher une usure du cartilage qui peut modifier l’indication ou le type d’opération proposée.
Enfin, le chirurgien peut demander des radiographies dynamiques comparatives (TELOS) ou un examen GeNouRoB® pour évaluer la différence de laxité antérieure entrainée par la rupture du ligament croisé antérieur.
QUELS SONT LES TRAITEMENTS POSSIBLES ?
Les traitements médicaux, les orthèses, et la rééducation
Dans les jours qui suivent le traumatisme, le genou est gonflé par le sang provenant de la déchirure ligamentaire. Il est alors difficile de plier le genou.
La marche est très difficile du fait de l’entorse et également en raison de la sidération du quadriceps qui n’arrive plus à se contracter et qui ne peut plus verrouiller le genou comme il fait normalement.
Le traitement initial va donc devoir agir sur tous ces symptômes.
La douleur va être traitée par des médicaments antalgiques et anti-inflammatoires. Il est également conseillé de glacer le genou 4 à 6 fois par jour les premiers jours suivant le traumatisme. Lorsque le genou est extrêmement tendu et douloureux, le médecin peut réaliser une ponction à la seringue de ce genou dont le but est d’évacuer l’hématome qui est en tension à l’intérieur de l’articulation.
Une attelle rigide (orthèse) va également être mise en place. Son but est double. D’une part, éviter que le genou ne se dérobe à chaque appui du fait de la sidération du muscle quadriceps et d’autre part protéger la cicatrisation d’un ligament latéral éventuellement déchiré en même temps que le ligament croisé antérieur.
La rééducation peut être débutée précocement avec pour objectifs la récupération des amplitudes articulaires et le renforcement musculaire du quadriceps.
Quand faut-il opérer ?
→ Patients présentant un genou instable
La conséquence d’une rupture du ligament croisé antérieur est l’instabilité antérieure du genou. Dans certains cas, cette instabilité peut être simplement ressentie par le patient c’est à dire que celui-ci « n’est pas sûr » de ses appuis sur son genou. Le patient a l’impression que celui-ci pourrait lâcher. Dans d’autres cas, cette instabilité se manifeste par des dérobements du genou pouvant au maximum entrainer une chute.
Lorsque le patient se plaint d’instabilité, la ligamentoplastie (reconstruction du ligament croisé antérieur) peut lui être proposée. Elle permet de traiter cette instabilité.
Pour certaines professions, la ligamentoplastie est proposée d’emblée qu’il existe ou pas une instabilité du genou. Il s’agit des activités professionnelles se déroulant sur des lieux élevés (ex : couvreur) où un potentiel premier accident d’instabilité pourrait avoir des conséquences dramatiques avec une chute d’une grande hauteur.
→ Patients ne présentant pas un genou instable
Dans certains cas, le genou reste stable, notamment grâce aux ménisques dont la fonction est double : assurer la stabilité du genou et absorber une partie des contraintes pour le protéger le genou de l’arthrose. Lorsque le ligament croisé antérieur est rompu, les ménisques subissent une surcharge de contraintes à l’origine d’un risque accru de déchirure méniscale. Ces lésions, quand elles surviennent chez des patients jeunes, sont associées à un risque d’arthrose précoce du genou. On comprend alors que chez des patients jeunes, on peut être amené à proposer une reconstruction du ligament croisé antérieur afin de préserver les ménisques et donc, indirectement éviter la survenue d’une arthrose précoce du genou. Il s’agit alors d’une chirurgie « préventive » chez un patient qui ne se plaint de rien. Dans ce dernier cas, il faut bien peser l’indication chirurgicale car le patient n’a pas de bénéfice à espérer à court terme de cette intervention, le bénéfice escompté n’étant que sur le moyen et le long termes.
Par conséquent, chez les patients ne présentant pas d’instabilité du genou, on a tendance à proposer la ligamentoplastie du ligament croisé antérieur lorsque l’âge du patient est inférieur à 30 ans. Lorsque les patients ont entre 30 et 40 ans, on a tendance à opérer lorsque les sollicitations du genou sont importantes (patients sportifs avec sports à pivot : football, rugby, handball, judo, ski…).
L’opération proposée
L’opération proposée est une ligamentoplastie du ligament croisé antérieur qui consiste à reconstruire ce ligament.
A quel moment faut-il opérer ?
La ligamentoplastie donne les meilleurs résultats lorsqu’elle est pratiquée sur un genou qui a récupéré de l’entorse initiale à l’aide de séances de rééducation qui auront permis à celui-ci de dégonfler et de retrouver une mobilité normale. C’est donc une opération non urgente qui se pratique la plupart du temps plusieurs semaines après le traumatisme initial. Elle donne néanmoins de meilleurs résultats en termes de contrôle de la laxité du genou lorsqu’elle est pratiquée dans les 6 premiers mois après le traumatisme.
Plus rarement, l’entorse initiale est associée à une lésion méniscale appelée anse de seau qui bloque le genou en flexion. Dans ces conditions, la rééducation du genou n’est pas possible et l’intervention doit être réalisée rapidement pour permettre le déblocage du genou par traitement de la lésion méniscale associée à la ligamentoplastie du ligament croisé antérieur.
Quels sont les risques si on ne traite pas ?
En l’absence d’opération, les conséquences peuvent être multiples. Le genou peut devenir très instable et la pratique de certains sports peut être rendue impossible. D’autre part, les ménisques peuvent se déchirer et être responsables de douleurs voire de claquements du genou. A terme, en cas de lésions méniscales importantes, une arthrose peut survenir.
LE DÉROULEMENT DE L’INTERVENTION :
Si une intervention chirurgicale est programmée, le patient devra au préalable être examiné par le médecin anesthésiste lors d’une consultation dont le but est d’évaluer l’anesthésie la plus adaptée à son état de santé. L’anesthésie sera, soit générale (patient totalement endormi), soit loco-régionale (rachianesthésie) où seul le bas du corps est endormi.
L’intervention se déroule dans un bloc opératoire conforme à des normes strictes de propreté et de sécurité. Le patient est installé sur une table d’opération sur le dos. Un garrot est placé au niveau de la cuisse.
Le geste principal : reconstruction du ligament croisé antérieur
Comme le ligament croisé antérieur n’est pas réparable, il faut le reconstruire à l’aide d’une greffe appelée plastie. Dans la technique de Kenneth-Jones (KJ) le greffon utilisé est le tendon rotulien situé entre la rotule et le tibia (os de la jambe). Son prélèvement s’effectue par une ouverture verticale de 6 centimètres à la face antérieure du genou. Ce prélèvement peut parfois être effectué par deux ouvertures verticales de 2-3 centimètres chacune.
Le tendon rotulien est prélevé avec les deux baguettes osseuses situées dans sa continuité, l’une provenant de la rotule, l’autre du tibia.
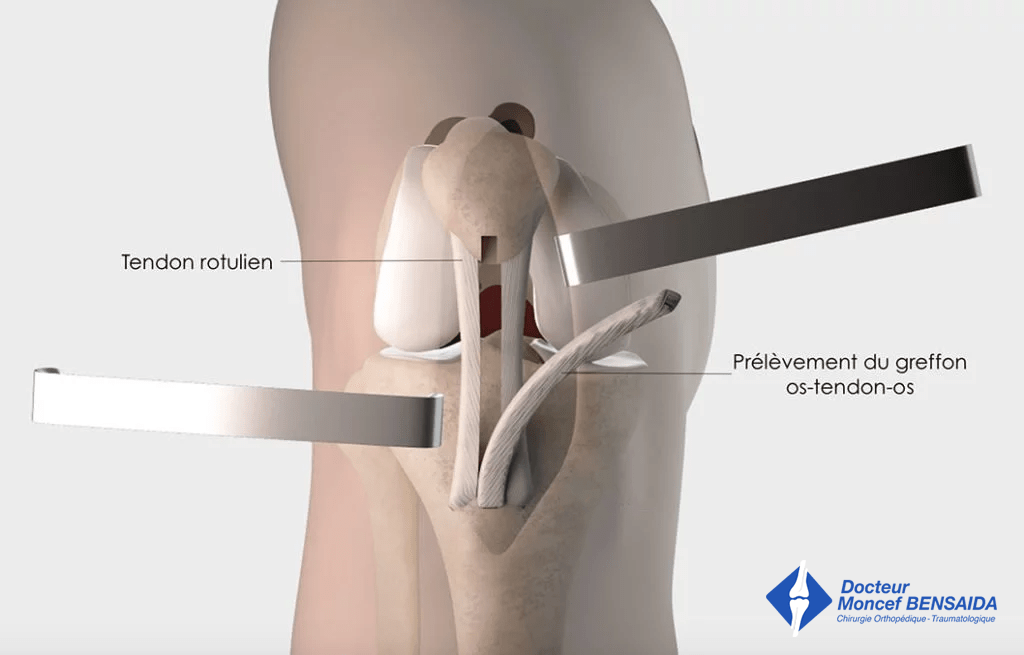
Prélèvement du greffon os-tendon-os
La suite de l’intervention se déroule par arthroscopie qui est une technique chirurgicale mini-invasive permettant de réaliser l’opération par 2 petites ouvertures de 5 millimètres situées à la face antérieure du genou. Un dispositif miniaturisé optique-caméra est introduit dans l’articulation qui permet de suivre sur un écran vidéo les gestes effectués dans le genou. Le greffon de tendon rotulien prélevé au début de l’opération est alors introduit dans l’articulation où il est fixé dans des tunnels osseux que le chirurgien a réalisés au niveau des zones d’insertions du ligament croisé antérieur sur le fémur et le tibia.
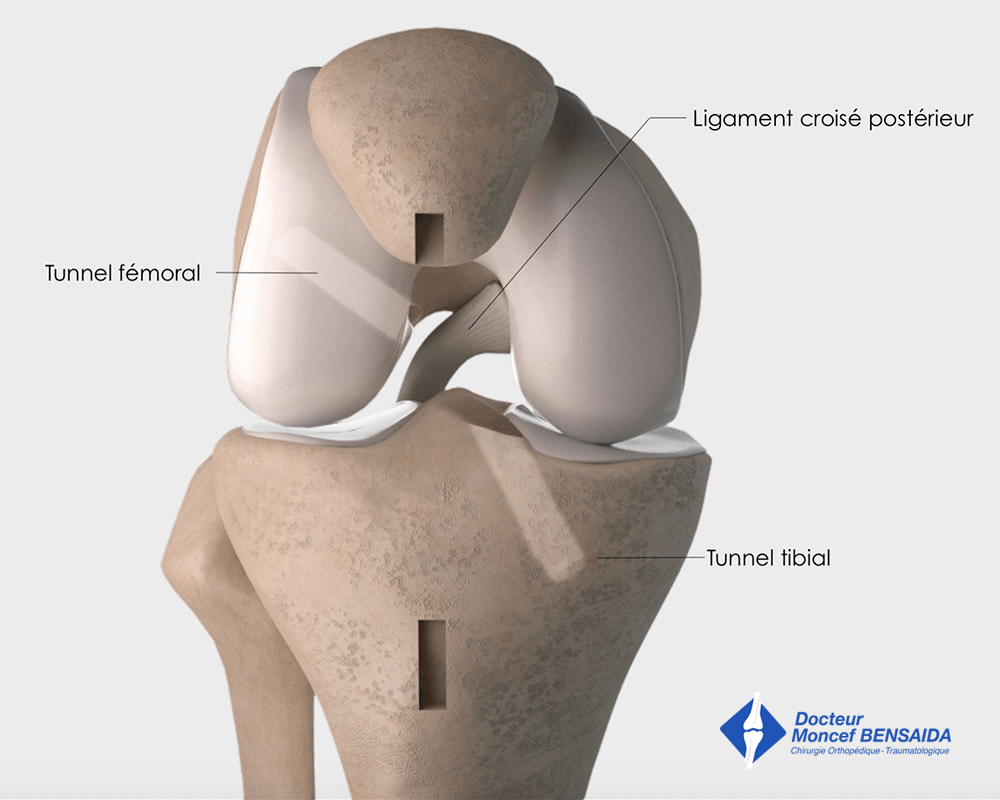
Réalisation des tunnels osseux
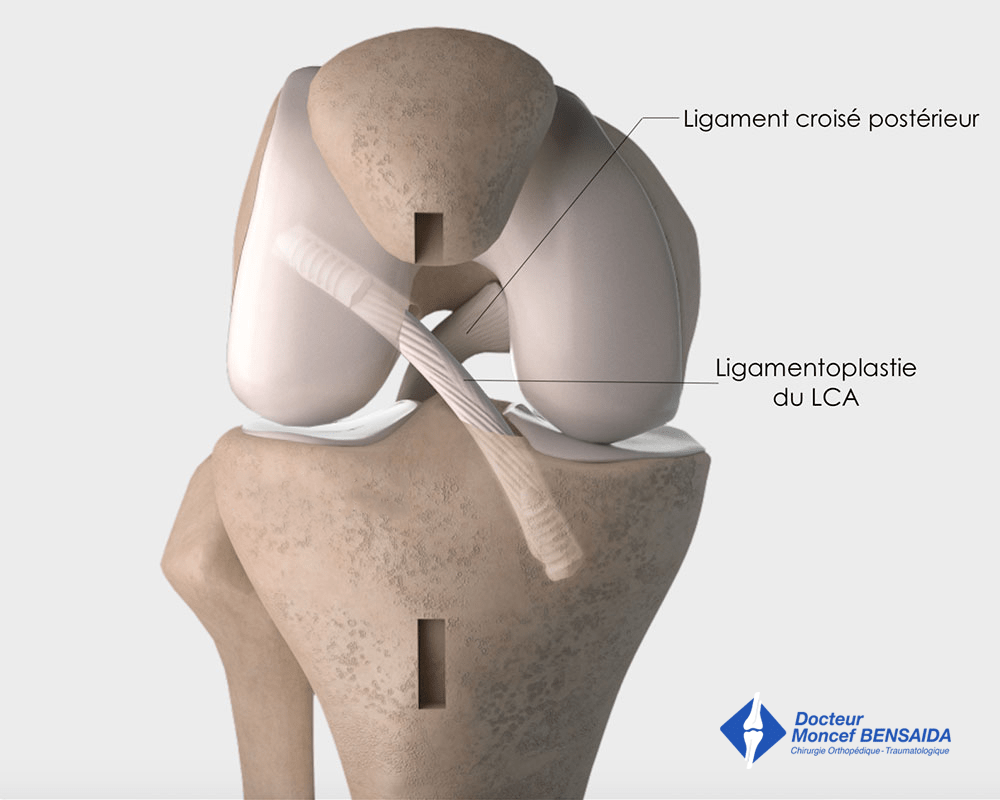
Ligamentoplastie du LCA au tendon rotulien : aspect final
Eventuel geste associé
Dans certains cas, chez les patients présentant une très grande laxité ligamentaire ce qui se manifeste par des articulations très souples, ou chez les sportifs de bon niveau pratiquant les sports à pivot (football, rugby, ski, judo…), le chirurgien peut décider de réaliser un acte chirurgical complémentaire en reconstruisant le ligament antéro-latéral (LAL) ce qui permet d’améliorer la stabilité post-opératoire du genou. Ce geste complémentaire nécessite une ouverture externe de 5 centimètres pour prélever une bandelette d’un tissu appelé Fascia Lata dont le prélèvement ne porte pas à conséquence.
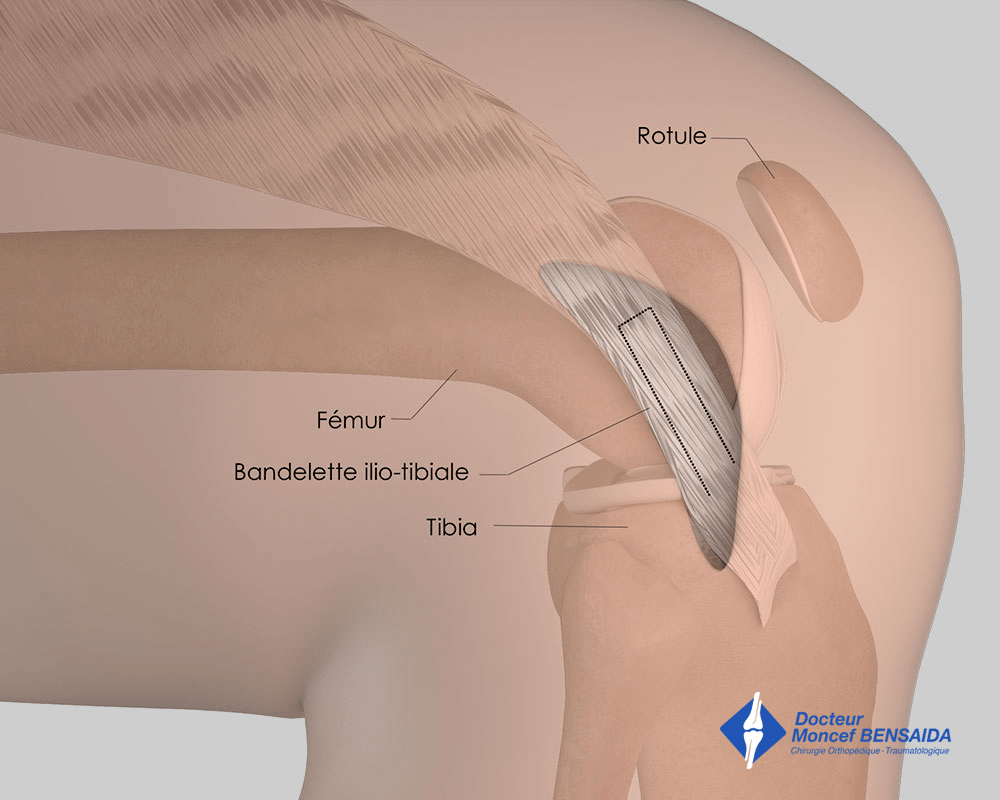
Reconstruction du ligament antéro-latéral : prélèvement de la bandelette ilio-tibiale
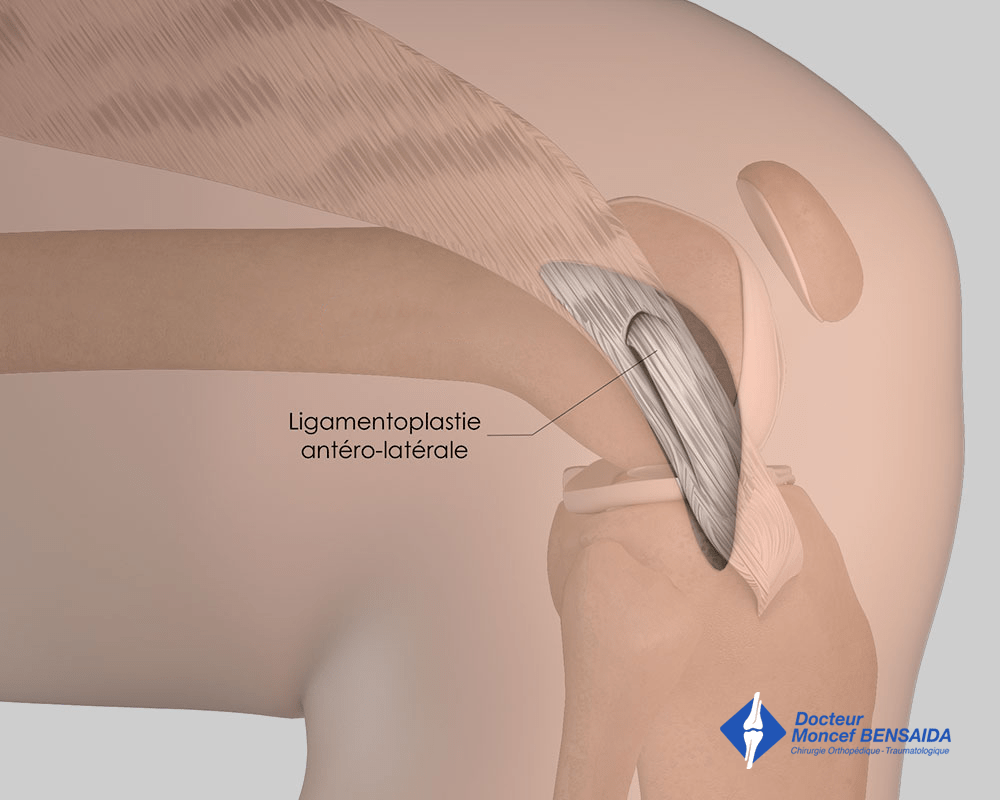
Reconstruction du ligament antéro-latéral : aspect final
Par ailleurs, une éventuelle lésion méniscale peut être traitée au cours de l’opération soit par une réparation du ménisque, soit par une ablation de la partie abimée du ménisque.
Avant la fermeture, un drain (redon) est souvent mis en place au niveau de la cicatrice pour évacuer le sang et éviter qu’un hématome ne se forme. Ce drain est généralement retiré juste avant la sortie du patient.
La durée de l’intervention est en général comprise entre 40 minutes et 1 h15.
Aucune transfusion de sang n’est nécessaire pour cette intervention.
LES SUITES DE L’INTERVENTION
Les douleurs initiales sont habituellement bien contrôlées par les médicaments voire par un bloc anesthésique (réalisé au bloc opératoire par le médecin anesthésiste) qui maintient le genou endormi pendant plusieurs heures après l’intervention.
Cette opération se déroule habituellement en ambulatoire ou au cours d’une hospitalisation courte de moins de 2 jours.
L’appui est autorisé d’emblée mais doit être soulagé par 2 béquilles pendant 3 semaines. Une attelle de genou est souvent utilisée pour les sorties durant le premier mois suivant l’intervention. En revanche, à domicile, aucune attelle n’est nécessaire.
Pendant le premier mois post-opératoire, il faut prévoir une activité réduite. Des soins à domicile par une infirmière sont nécessaires les trois premières semaines pour la réfection des pansements et les injections d’anticoagulants.
La rééducation est débutée précocement dans les jours suivant l’opération. Elle a initialement pour but de réveiller les muscles, faire dégonfler le genou et lui redonner de la souplesse.
Une consultation de contrôle a lieu un mois après l’intervention. Cette consultation a pour but d’évaluer la récupération et les progrès effectué. Elle permet de réorienter la rééducation si la progression n’est pas celle attendue. D’autres consultations de contrôle ont habituellement lieu au 3ème mois et au 6ème mois post-opératoires.
Il faut se souvenir qu’il est tout à fait habituel que le genou reste gonflé pendant les semaines qui suivent l’intervention. Les douleurs s’estompent progressivement au cours du temps. Habituellement, 6 semaines après l’intervention, le patient a retrouvé un genou fonctionnel pour la vie de tous les jours. Toutefois, ceci est une moyenne et pour certains patients, ce délai peut être plus long.
REPRISE DU TRAVAIL, REPRISE DU SPORT
La durée de l’arrêt de travail dépend de la profession du patient et du type d’intervention réalisée. Il est habituellement compris 1 mois et 3 mois.
La reprise du sport se fait progressivement. Le vélo d’appartement est repris précocement après l’intervention. La reprise de la course à pied sur terrain plat (piste d’athlétisme ou tapis de course) peut être effectuée à partir du 4ème mois et sur tous types de terrain à partir du 6ème mois. La natation en battement de pied peut également être reprise à partir du 3ème mois. A partir du 6ème mois, la plupart des sports peuvent être pratiqués ; toutefois, une prudence particulière est réservée pour les sports avec pivot du genou (football, ski, judo) pour lesquels il faut attendre le 9ème mois.
La reprise du sport peut être modifiée en fonction d’un éventuel geste chirurgical associé sur les ménisques ou le cartilage.
LES RISQUES DE L’INTERVENTION
Le risque nul n’existe malheureusement pas en chirurgie. Toute intervention comporte des risques et a ses limites. Il faut les accepter ou sinon ne pas se faire opérer. Toutefois, si une intervention vous est proposée, c’est que le chirurgien et le médecin-anesthésiste estiment que le bénéfice attendu est nettement supérieur au risque encouru.
Certains risques sont communs à tous les types de chirurgie. C’est le cas de l’infection où des microbes viennent envahir la zone opérée. C’est une complication heureusement rare mais qui, lorsqu’elle survient, nécessite une nouvelle intervention et la prise d’antibiotiques. Un hématome peut également survenir au niveau de la zone opérée. Il est habituellement évité ou limité par la mise en place d’un drain aspiratif en fin d’intervention qui sera retiré dans les jours suivant l’opération.
La chirurgie du genou augmente également le risque de survenue d’une phlébite pouvant se compliquer d’embolie pulmonaire. Pour limiter ce risque au maximum, un traitement anticoagulant visant à fluidifier le sang (sous forme de piqûres quotidiennes) est prescrit pendant 3 semaines suivant l’intervention.
Dans de rares cas, le genou reste raide, chaud et douloureux pendant de longs mois après l’opération. Cette complication qui s’appelle l’algodystrophie est imprévisible et est parfois longue à guérir.
Il arrive assez fréquemment qu’une petite zone de peau soit endormie après l’opération autour de la cicatrice de prélèvement du tendon et parfois plus largement sur la jambe. Ceci est lié à l’écartement d’une branche cutanée du nerf saphène interne. Cette perte de sensibilité récupère habituellement en 6 mois. Plus rarement, elle persiste mais elle n’est pas gênante.
Enfin, un tissu cicatriciel (fibrose) très volumineux peut venir se positionner sur la plastie. Ce tissu peut gêner l’extension complète du genou. On appelle cela un syndrome du cyclope. Il est le plus souvent lié à des difficultés de rééducation initiale. Ce syndrome peut nécessiter une nouvelle arthroscopie dont le but est de retirer ce tissu cicatriciel ce qui permet au genou de retrouver une extension complète. Cette complication est rare mais doit être recherchée par une IRM lorsqu’on la suspecte.
En cas d’inquiétude concernant l’intervention, n’hésitez pas à questionner votre chirurgien ou le médecin anesthésiste afin qu’ils répondent à vos interrogations.

