PERFORATIONS, REFIXATIONS ET GREFFES OSTÉOCHONDRALES
QUEL EST LE PROBLÈME ?
L’ostéochondrite disséquante correspond à une altération localisée de l’os situé immédiatement sous le cartilage, à proximité immédiate de l’articulation. Elle est susceptible d’entraîner un détachement du fragment osseux et du cartilage articulaire adjacent, on parle de fragment ostéochondral, avec un risque d’évolution vers une arthrose du genou.
Son origine n’est pas clairement établie mais il est vraisemblable que les microtraumatismes répétés favorisés par certaines configurations anatomiques puissent expliquer sa survenue.
L’ostéochondrite n’est pas exceptionnelle touchant 0,1% de la population et concerne préférentiellement les jeunes hommes sportifs. L’âge des premiers symptômes se situe le plus souvent entre 10 et 20 ans. Au niveau du genou, l’ostéochondrite se localise préférentiellement au niveau du condyle fémoral médial.
ÉVOLUTION NATURELLE DE L’OSTÉOCHONDRITE DISSÉQUANTE
La guérison complète, clinique et radiologique, est possible et fréquente lorsque l’ostéochondrite survient avant l’âge de 12 ans.
Au-delà de cet âge, l’aggravation est probable mais l’ostéochondrite peut rester asymptomatique ou marquées par de simples douleurs à l’effort pendant plusieurs années.
Le tournant évolutif est marqué par le détachement du fragment ostéochondral dans l’articulation, parfois révélateur de la pathologie, qui se manifeste par des douleurs et des sensations de blocage du genou. A ce stade, et en l’absence de prise en charge spécialisée, l’évolution vers une usure du cartilage restant (arthrose) est inéluctable.
LES DIFFÉRENTS STADES DE L’OSTÉOCHONDRITE
Il est important de déterminer le stade de la lésion pour déterminer le traitement le plus adapté. La classification la plus fréquemment utilisée est celle de Bédouelle qui comporte 4 stades correspondant à l’évolution de l’ostéochondrite :
STADE 1
Lacune au niveau de la zone d’ostéochondrite
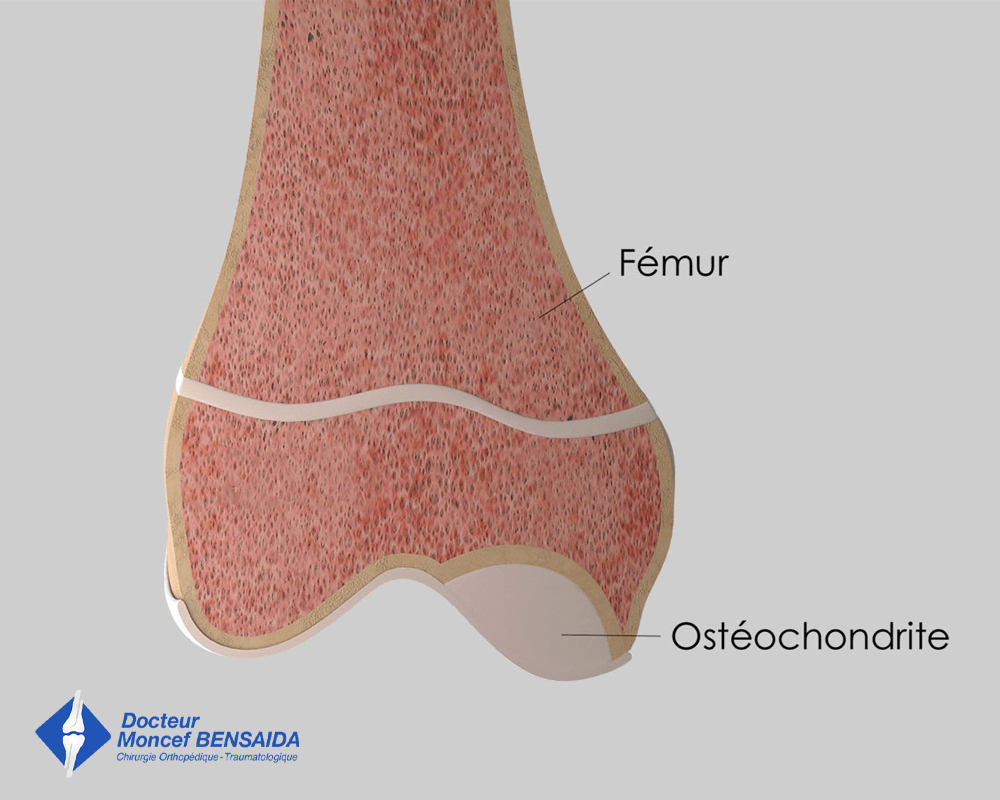
STADE 2
Fragment osseux d’ostéochondrite non déplacé
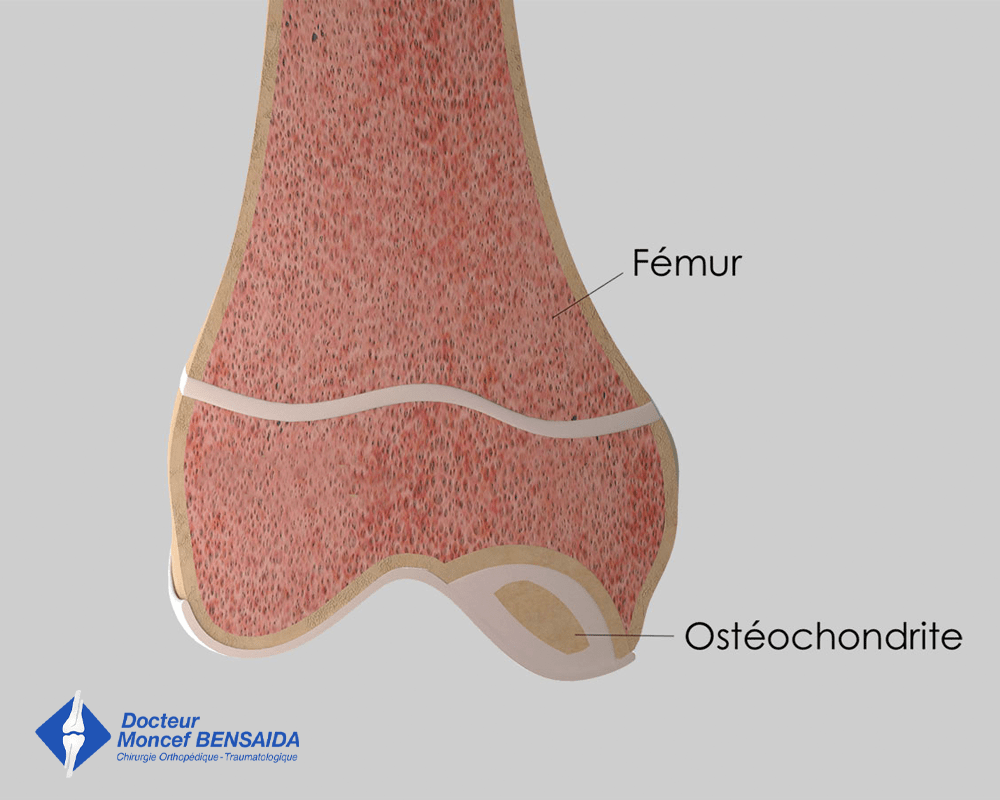
STADE 3
Fissure du cartilage détachant un clapet mobile d’os et de cartilage
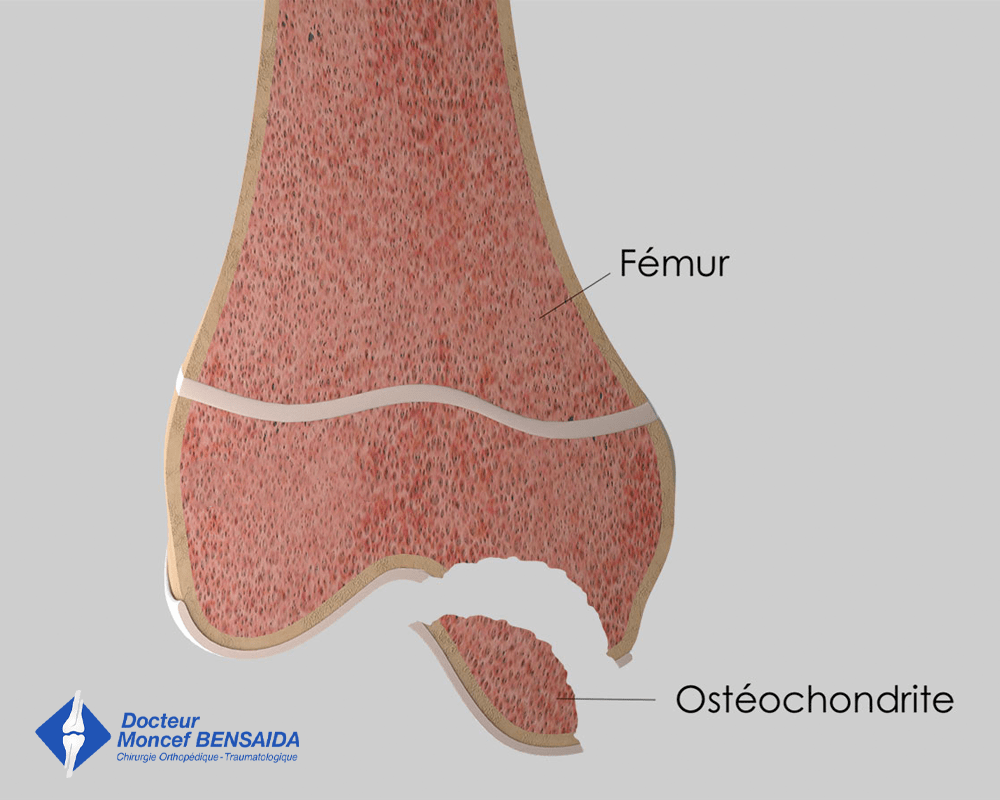
STADE 4
Libération dans l’articulation du fragment d’os et de cartilage

QUEL BILAN FAUT-IL EFFECTUER ?
Les radiographies sont systématiques. Elles permettent de faire le diagnostic d’ostéochondrite, parfois même de façon fortuite lorsque l’examen avait été prescrit pour un autre motif.
Ce bilan est susceptible d’être complété par la réalisation d’une IRM dont l’objectif principal est de déterminer si le cartilage est fissuré et si le fragment ostéochondral est mobile, critères essentiels dans le choix du traitement. Une injection de produit de contraste au cours de l’IRM est parfois demandée afin d’évaluer la vitalité du fragment d’ostéochondrite qui est parfois prise en compte dans le choix du traitement.
Parfois, la réalisation d’un arthroscanner (scanner avec injection d’un produit de contraste dans le genou) est préférée à l’IRM et permet d’obtenir des informations comparables à celle de l’IRM mais parfois plus précises sur l’état du cartilage.
LES DIFFÉRENTS TRAITEMENTS POSSIBLES :
Le traitement orthopédique
Il s’agit d’un traitement non chirurgical. Il repose sur l’arrêt des activités sportives avec impacts répétés ou mouvements de pivots pendant 3 à 6 mois. L’immobilisation est inutile. Il est réservé aux enfants ou aux jeunes adolescents dont la croissance squelettique n’est pas achevée. Il est considéré comme efficace si les douleurs disparaissent après un repos sportif d’une durée maximale de 6 mois. Sinon il faut envisager un traitement chirurgical.
Les perforations trans-chondrales
Ce traitement chirurgical est effectué par arthroscopie c’est à dire par vidéo-chirurgie en ne réalisant que 2 ouvertures de 5 millimètres sur le genou. Il consiste à effectuer plusieurs fines perforations au travers du cartilage de la zone d’ostéochondrite jusqu’à atteindre en profondeur une zone saine de l’os du fémur. L’objectif est d’obtenir un saignement visant à revasculariser le fragment d’ostéochondrite pour lui permettre de cicatriser c’est à dire de consolider avec le fémur sain.
Ce traitement n’est efficace que si le squelette est encore en croissance où il donne de très bons résultats. S’il est effectué une fois la croissance achevée, ses résultats sont décevants.
La refixation du fragment ostéochondral mobile
Ce traitement est indiqué si le fragment ostéochondral est mobile voire totalement libre dans l’articulation.
Pour pouvoir être refixé, le fragment ostéochondral ne doit pas être trop altéré.
Cette refixation peut être effectuée par une ou plusieurs vis spécifiques, par un ou plusieurs plots d’autogreffe ostéochondrale ou par l’association vis + plots en fonction de l’âge du patient, de la vitalité du fragment et de la taille de la lésion. En cas de lésion de plus de 7 mm de profondeur, cette refixation est associée à un comblement de la lésion par une autogreffe d’os spongieux prélevée sur le tibia ou sur le bassin du patient.
Ce traitement s’effectue généralement par une courte ouverture de l’articulation (cicatrice d’environ 5 cm) ou, dans certains cas, par arthroscopie. Lorsque des vis sont utilisées, il s’agit de vis dont l’extrémité est enfouie en profondeur dans cartilage et leur ablation n’est pas systématique.
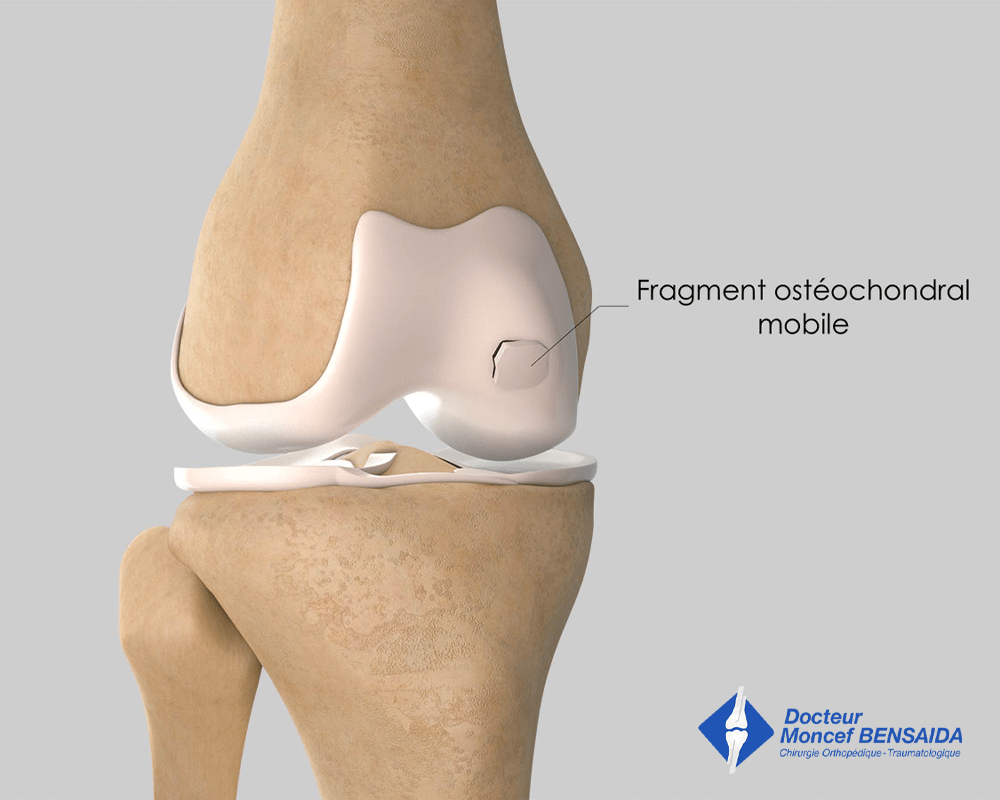
Fragment ostéochondral mobile
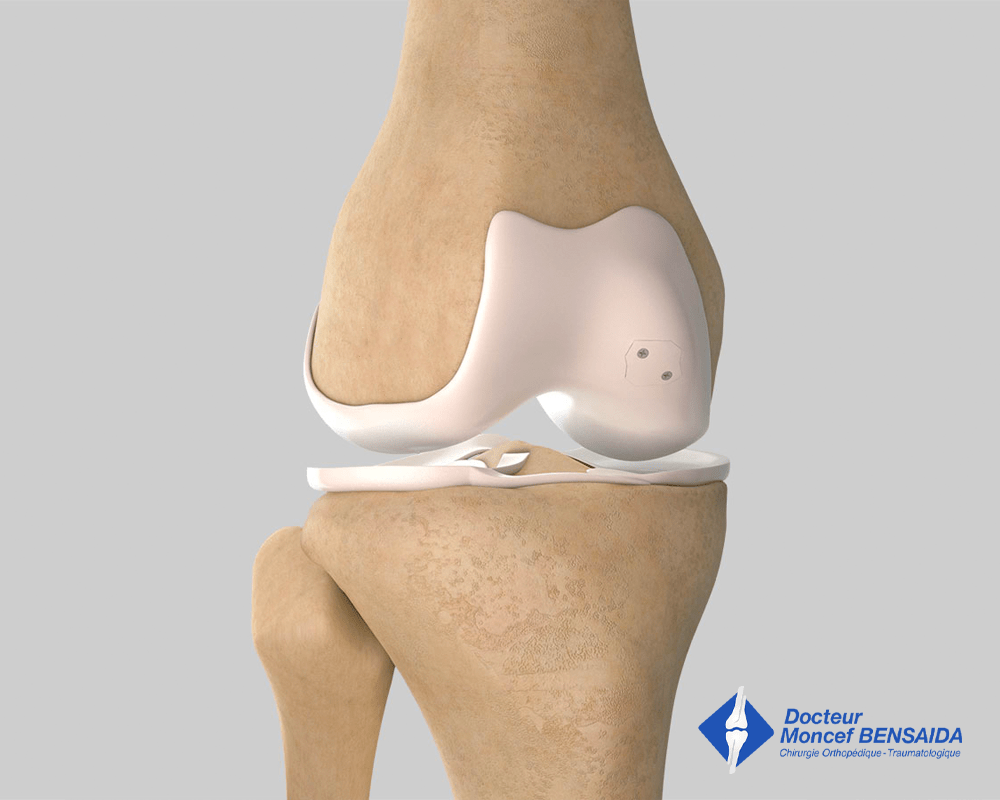
Refixation par vis
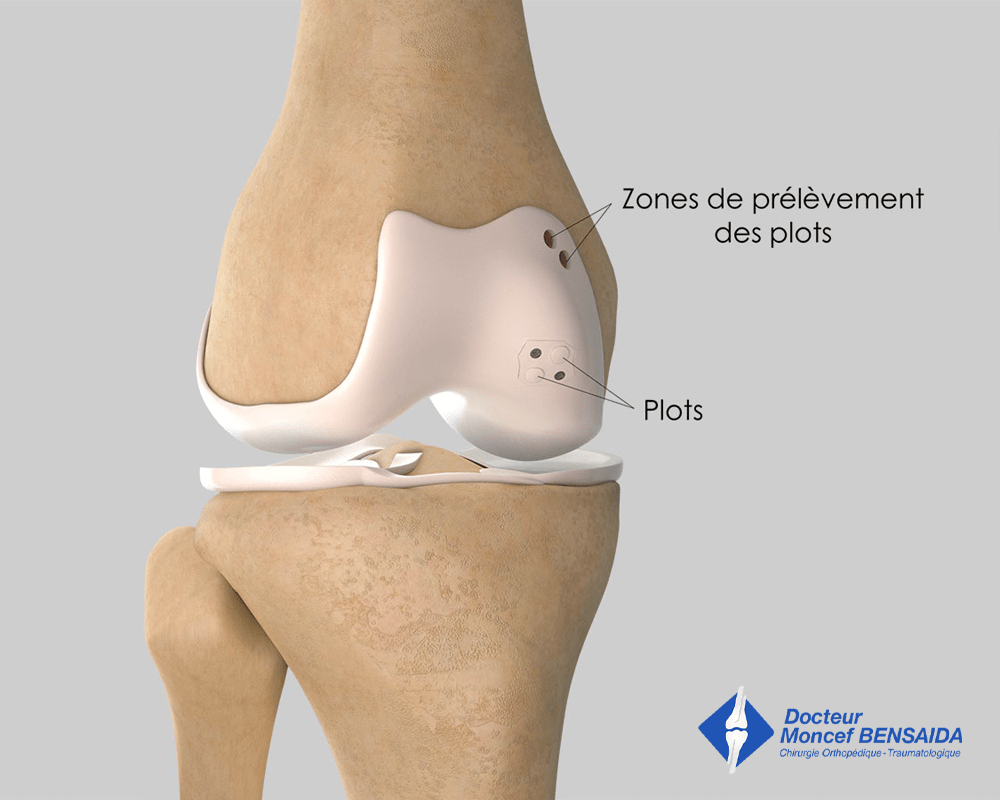
Refixation par vis et plots d’autogreffe ostéochondrale
Les techniques de reconstruction ostéochondrale
Lorsque le fragment d’ostéochondral est trop altéré pour être refixé, son ablation laisse place à un défect ostéochondral (trou dans le cartilage et l’os sous-jacent). Différentes techniques existent pour combler ce défect.
- L’autogreffe ostéochondrale (mosaïc plasty)
Cette technique consiste à prélever un ou plusieurs plots ostéochondraux (carottes d’os surmonté de cartilage) pour venir les greffer dans le défect. Ces plots sont prélevés dans des parties du genou où ce prélèvement est peu morbide c’est à dire des zones où le cartilage est peu sollicité lors des mouvements du genou.
Les zones du genou où l’on peut prélever les plots ostéochondraux étant limitées, cette technique est réservée aux défects de moins de 4 cm2.
La mosaïc plasty s’effectue généralement par une courte ouverture de l’articulation (cicatrice d’environ 5 cm) ou, pour certaines lésions de petite taille, par arthroscopie. Il s’agit d’une technique éprouvée et efficace dont les résultats sont durables mais qui peut quelquefois laisser des douleurs résiduelles au niveau de la zone où les plots ostéochondraux ont été prélevés.
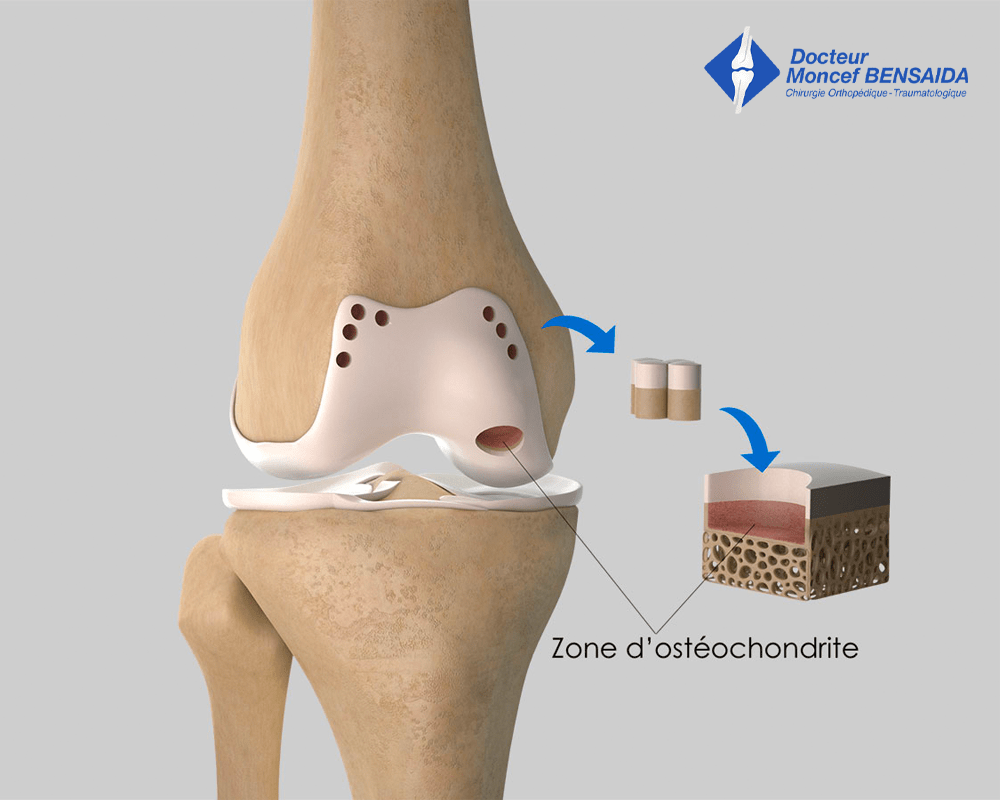
Prélèvement des plots ostéochondraux en bordure du cartilage fémoral
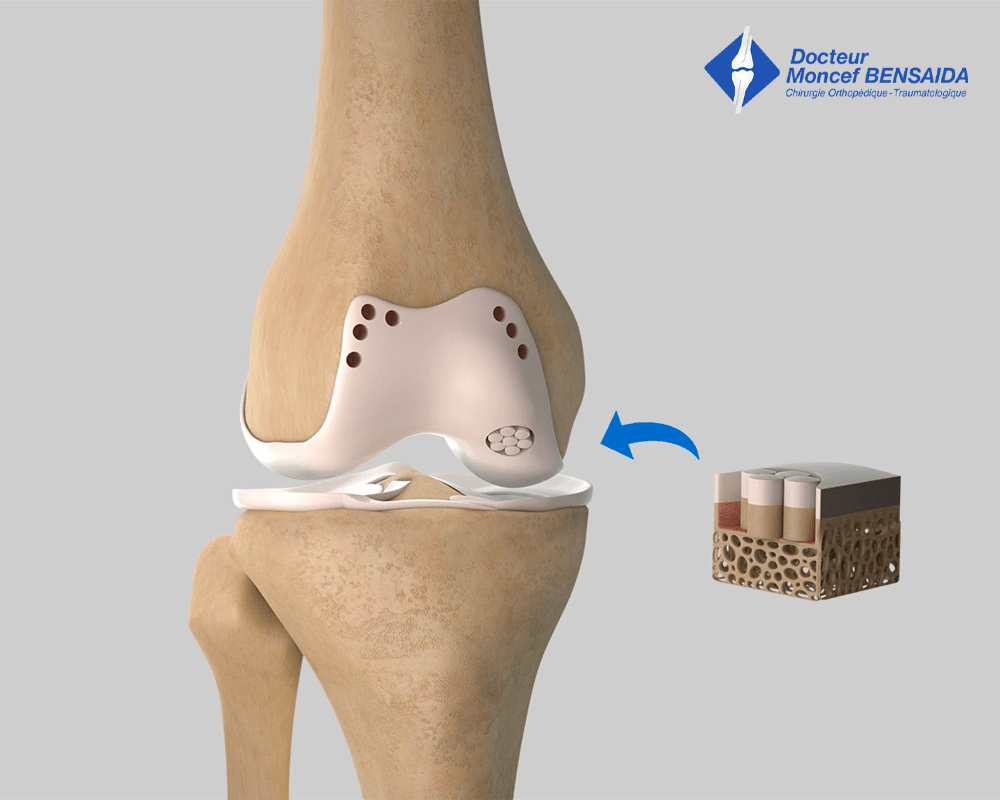
Comblement de la zone d’ostéochondrite par les plots ostéochondraux
- L’allogreffe ostéochondrale
Il s’agit d’une technique comparable à la mosaïc plasty mais à la différence de celle-ci, le prélèvement s’effectue sur un fémur de donneur décédé, greffon obtenu dans le cadre du don d’organes.
L’allogreffe ostéochondrale est un traitement de « sauvetage » indiqué en cas de large défect (> 4 cm2) que l’on comble, en général, par un seul plot de grand diamètre.
Ses résultats sont corrects à 10 ans de recul où 90% des patients n’ont pas eu besoin d’être réopérés.
Cette technique présente l’avantage de ne pas générer de douleurs sur la zone de prélèvement mais se heurte au problème de la faible disponibilité des greffons.
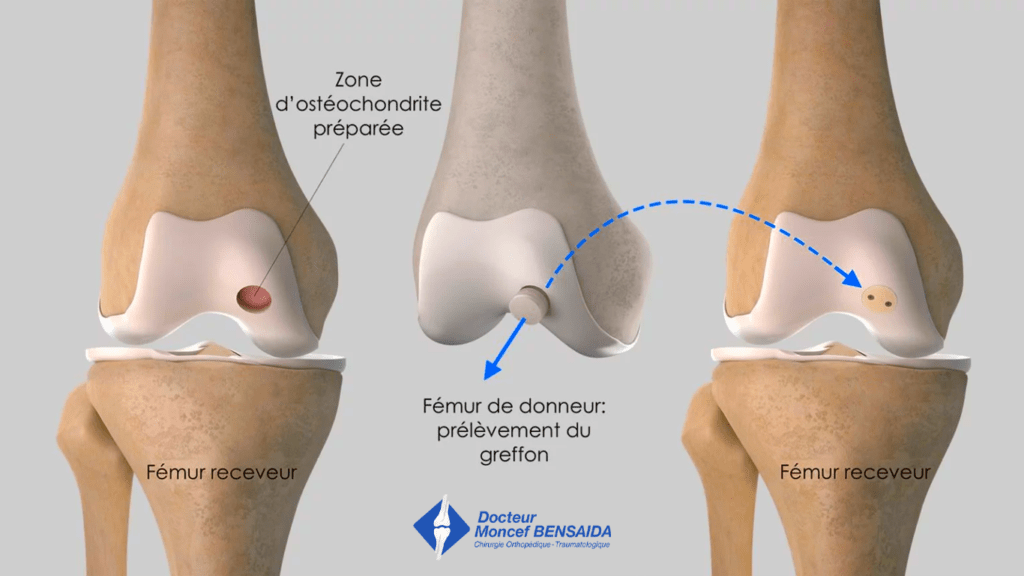
Allogreffe ostéochondrale
- Microfractures, membrane collagénique, autogreffe spongieuse
La technique de microfractures consiste à réaliser de multiples perforations de l’os mis à nu par le détachement du fragment ostéochondral. Son but est d’obtenir un saignement qui va amener des cellules souches au niveau de la zone lésée. Ces cellules vont permettre la cicatrisation de la lésion sous forme d’un tissu de cartilage fibreux dont la qualité est cependant moindre que celle du cartilage hyalin d’origine.
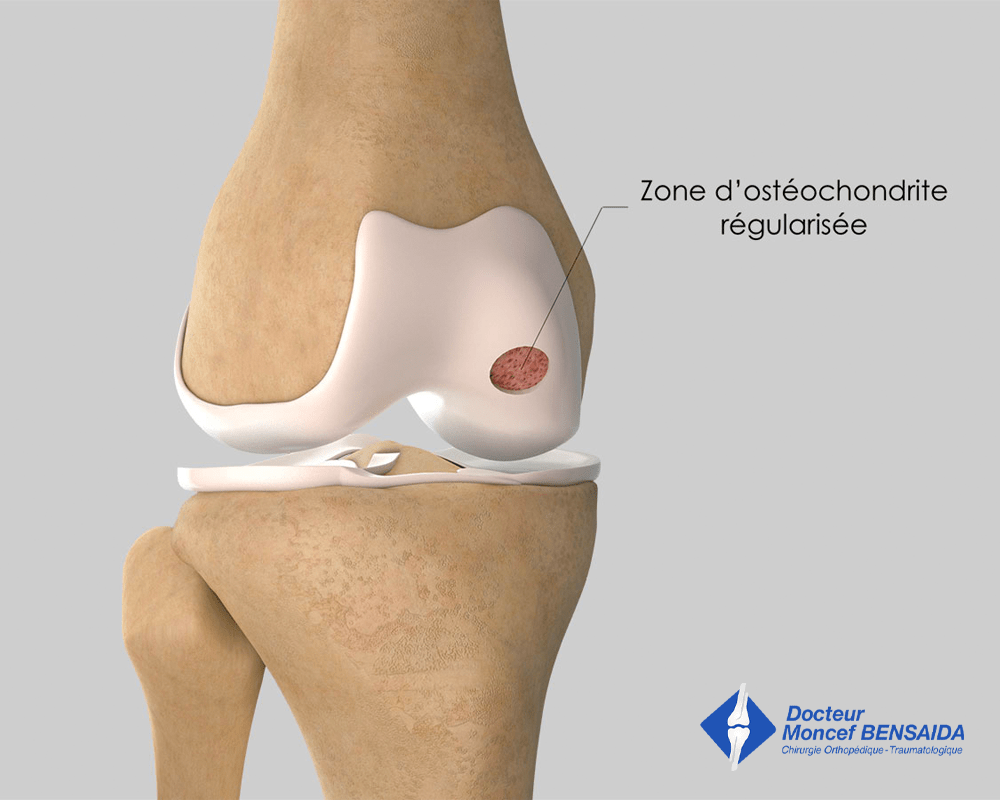
Régularisation de la zone d’ostéochondrite
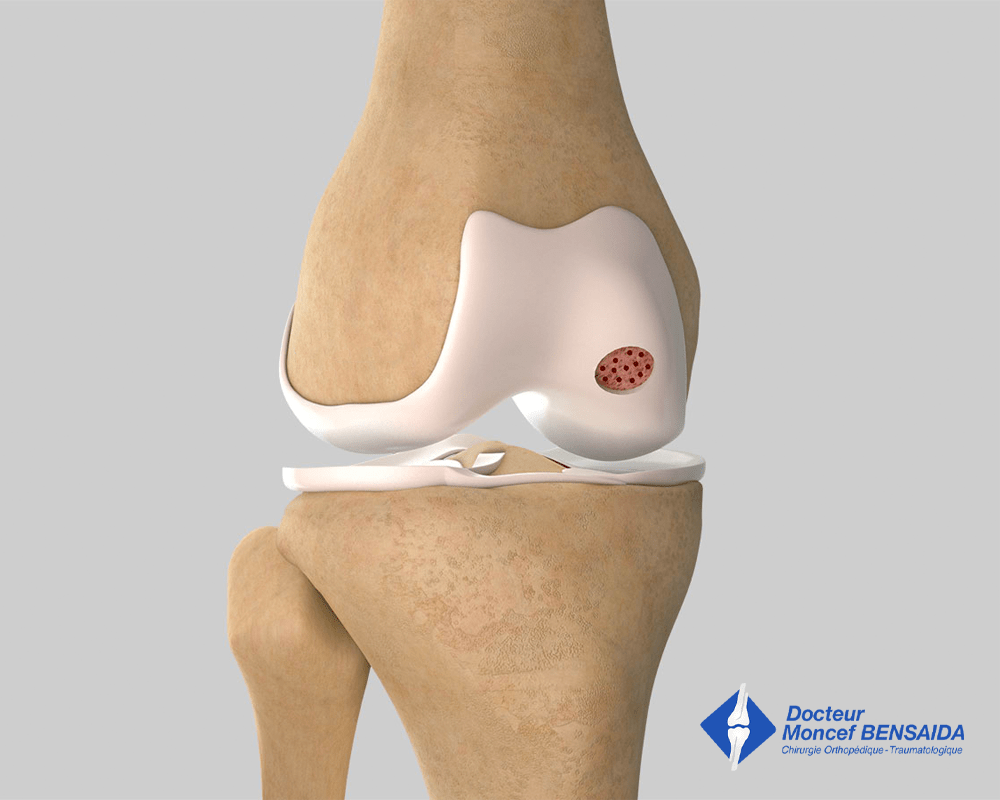
Microfractures de la zone d’ostéochondrite
Cette technique est potentiellement améliorée par la mise en place d’une membrane de collagène (technique AMIC). Cette membrane dont la structure architecturale s’approche de celle du cartilage est stabilisée soit par une colle biologique, soit par suture au cartilage des berges de la lésion. Elle a pour fonction de retenir les cellules souches amenées par le saignement et d’améliorer leur transformation en cartilage hyalin « normal » plutôt qu’en cartilage fibreux.
En cas de défect très profond, celui-ci peut être comblé par une autogreffe d’os spongieux prélevé sur le tibia ou sur le bassin. Dans ce cas, les greffons d’os spongieux sont disposés sous la membrane collagénique qui les maintient en place.
Les microfractures sont effectuées par arthroscopie. Si une membrane de collagène est utilisée, une courte ouverture de l’articulation est nécessaire (cicatrice d’environ 5 cm).
L’association microfractures-membrane collagénique a produit des résultats globalement moins bons que la mosaïc plasty sur les lésions de petites tailles (< 2 cm2). Elles restent une option pour les lésions de plus grande taille où il y a peu d’alternatives.
- Greffes de chondrocytes autologues
Il s’agit d’un traitement toujours en cours d’expérimentation et d’évaluation. Il n’est pas possible en pratique courante étant soumis à autorisation et réservé à certaines équipes hospitalières. Cette technique s’effectue en 2 temps :
– 1er temps : Prélèvement par arthroscopie d’un échantillon de cartilage sain dans le genou concerné. Ce cartilage est ensuite cultivé dans un laboratoire spécialisé afin d’obtenir une quantité importante de cellules cartilagineuses (chondrocytes)
– 2ème temps : 3 semaines plus tard, par une courte ouverture du genou, une membrane collagénique est mise en place en regard du défect, éventuellement associée à un comblement de celui-ci par une autogreffe d’os spongieux prélevé sur le tibia ou sur le bassin. Les chondrocytes cultivés sont injectés sous la membrane qui les retient. L’appui est repris 6 semaines après l’intervention.
Les résultats de cette technique semblent prometteurs notamment pour lésions de grande taille mais nécessitent encore d’être évalués.
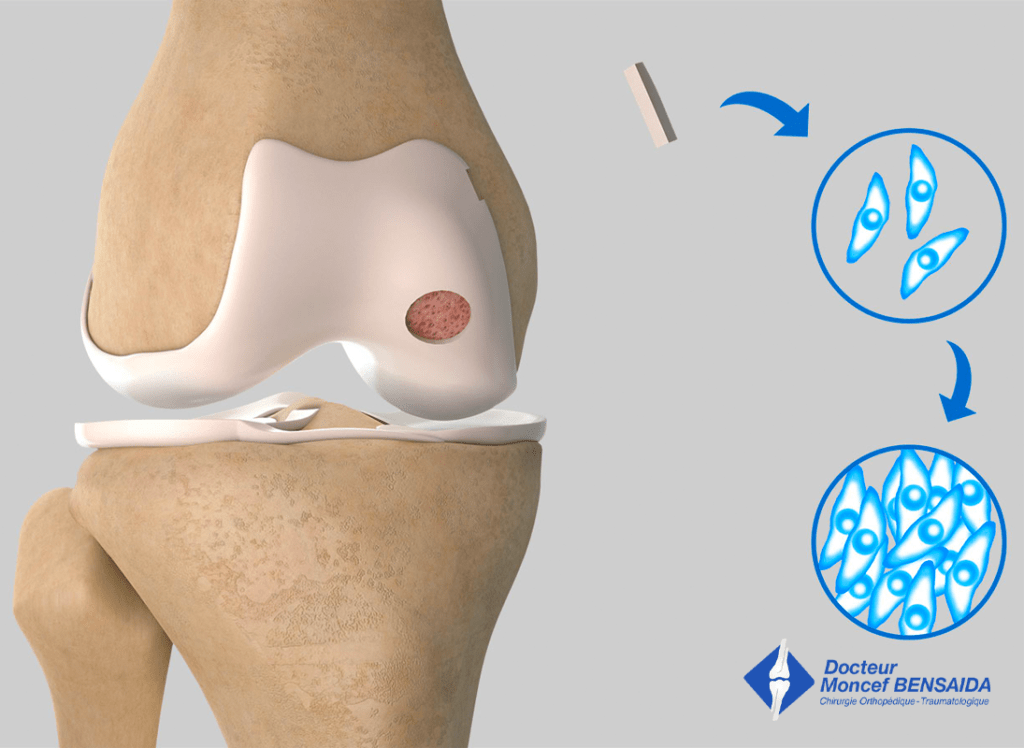
Prélèvement et mise en culture du cartilage
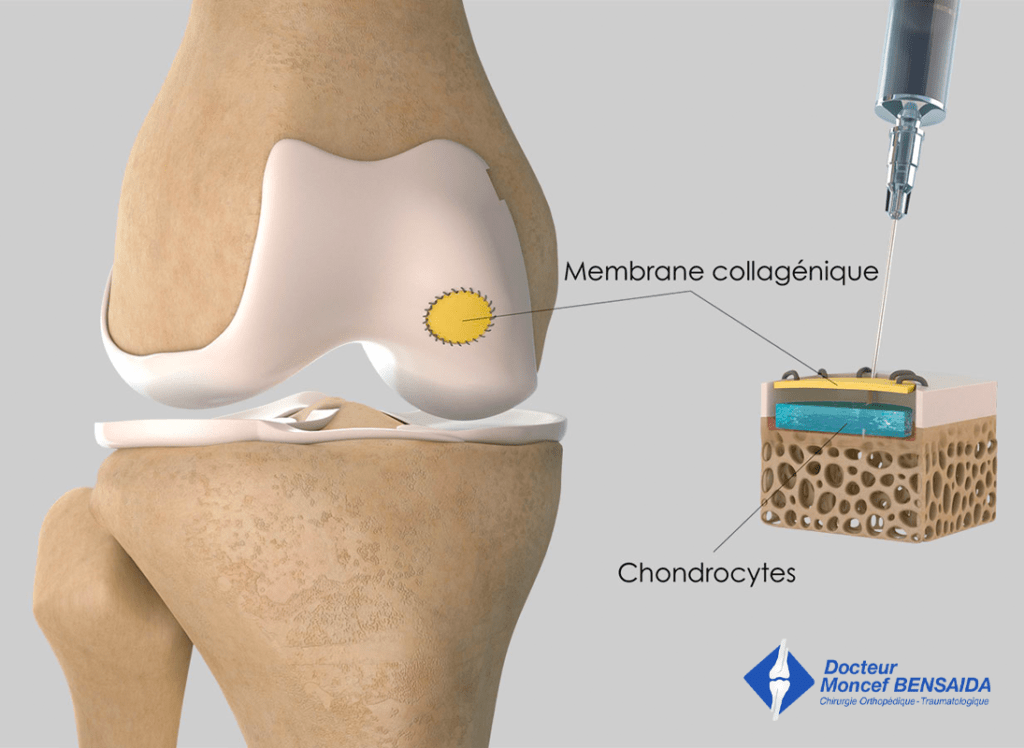
Injection des chondrocytes sous la membrane collagénique
La réaxation du membre par ostéotomie tibiale ou fémorale
Ce n’est pas à proprement parler un traitement de l’ostéochondrite disséquante mais un geste chirurgical qui peut être associé aux gestes de refixation ou de reconstruction ostéochondrale précédemment décrits.
Une réaxation n’est envisagée que s’il existe une usure du cartilage (arthrose) autour de la lésion d’ostéochondrite et que le genou présente une déformation significative (genou arqué ou en « X ») susceptible d’aggraver ces lésions d’arthrose.
En cas de genou arqué (genu varum), on réalise en général une réaxation au niveau de la partie haute du tibia (ostéotomie tibiale de valgisation) alors que si le genou présente une déformation en « X » (genu valgum), la réaxation s’effectue au niveau de la partie basse du fémur (ostéotomie fémorale de varisation).
QUEL TRAITEMENT POUR QUELS PATIENTS ?
- Chez l’enfant ou le jeune adolescent en cours de croissance
Sauf cas particulier, le repos sportif est le traitement de première intention pendant 3 à 6 mois. Si les douleurs persistent à l’issue du repos sportif, des perforations trans-chondrales seront proposées si le fragment est stable ou une refixation de celui-ci par vis ou par plot ostéochondral s’il est mobile.
- Chez l’adulte
Chez l’adulte, le fragment ostéochondral est le plus souvent mobile et on propose une refixation de celui-ci si son état le permet. Si ce n’est pas le cas, on effectue un comblement de la lésion par mosaïc plasty si la lésion est peu étendue (< 4 cm2) ou, pour les lésions de plus grande taille, une allogreffe ostéochondrale ou des microfractures avec membrane biologique (AMIC).
En cas de présence d’arthrose, une ostéotomie de réaxation est parfois associée.
Il est à noter que tous les traitements chirurgicaux imposent une absence d’appui sur le membre opéré pendant les 6 semaines suivant l’opération.
DÉROULEMENT D’UNE MOSAÏC PLASTY :
Avant l’intervention
La mosaïc plasty (ou autogreffe ostéochondrale) est réalisée au cours d’une intervention chirurgicale. Celle-ci est précédée d’une consultation d’anesthésie et d’un éventuel bilan préopératoire visant à vérifier que le patient est physiquement apte à se faire opérer et à minimiser le risque de complications post-opératoires.
Déroulement de l’intervention
L’intervention se déroule dans un bloc opératoire conforme à des normes strictes de propreté et de sécurité. Le patient est installé sur une table d’opération sur le dos. Un garrot peut être placé au niveau de la cuisse mais son utilisation n’est pas systématique. La durée de l’intervention est d’environ 1 heure. Cette intervention peut se dérouler sous anesthésie générale ou sous rachianesthésie qui est une anesthésie loco-régionale où seul le bas du corps est endormi (comme pour l’anesthésie péridurale). C’est le médecin anesthésiste en concertation avec le patient qui décidera du mode d’anesthésie le plus adapté au cas de ce dernier.
La réalisation d’une mosaïc plasty peut s’effectuer par arthroscopie ou par une courte ouverture d’environ 5 centimètres le long du bord de la rotule. La zone d’ostéochondrite est repérée. Les reliquats du fragment ostéochondral sont retirés et le défect est aplani et avivé à l’aide d’une curette. En fonction de la taille de la lésion, un ou plusieurs plots ostéochondraux sont prélevés sur le pourtour du cartilage du fémur dans des zones où il a une moindre importance. Chaque plot prélevé est ensuite impacté dans un forage réalisé au niveau de la zone d’ostéochondrite (zone receveuse). A la fin de la procédure, la zone d’ostéochondrite est complètement comblée par les greffons ostéochondraux. Les perforations laissées en place dans les zones où ont été prélevés les plots se comblent avec du tissu fibrocartilagineux en quelques semaines.
A la fin de l’opération, un drain est souvent mis en place pour éviter la survenue d’un hématome.
Après l’intervention
En post-opératoire, le genou est partiellement endormi par la réalisation d’un bloc anesthésique afin de gérer au mieux la douleur post-opératoire. Cet effet dure environ 18 heures après l’opération. Les médicaments et le glaçage du genou participent également efficacement à la prise en charge des douleurs post-opératoires.
Après l’opération, l’appui sur la jambe opérée n’est pas autorisé pendant une durée de 6 semaines et la marche doit s’effectuer à l’aide de 2 béquilles. L’appui est ensuite repris. Pendant cette période, aucune attelle n’est nécessaire et la rééducation peut être débutée précocement afin de mobiliser le genou.
La durée d’hospitalisation est généralement de 1 à 2 jours.
Des consultations de contrôle sont effectuées à 6 semaines et 3 mois pour juger de l’évolution et dépister d’éventuelles complications.
La durée de l’arrêt de travail dépend du type d’activité. Il est le plus souvent compris entre 1 mois ½ et 3 mois.
La conduite automobile est possible dès la reprise de l’appui complet. La reprise du sport est en général possible à 3 mois pour les sports dans l’axe avec peu d’impacts et à 6 mois pour les sports les plus contraignants.
Les risques liés à l’intervention
Le risque nul n’existe malheureusement pas en chirurgie. Toute intervention comporte des risques et a ses limites. Il faut les accepter ou sinon ne pas se faire opérer. Toutefois, si une intervention vous est proposée, c’est que le chirurgien et le médecin-anesthésiste estiment que le bénéfice attendu est nettement supérieur au risque encouru.
Certains risques sont communs à tous les types de chirurgie. C’est le cas de l’infection où des microbes viennent envahir la zone opérée. C’est une complication heureusement rare mais qui, lorsqu’elle survient, nécessite une nouvelle intervention et la prise d’antibiotiques.
Un hématome peut également survenir au niveau de la zone opérée. Il est habituellement évité ou limité par la mise en place d’un drain aspiratif en fin d’intervention qui sera retiré dans les jours suivant l’opération.
La chirurgie du genou et l’absence d’appui sur la jambe opérée augmentent également le risque de survenue d’une phlébite pouvant se compliquer d’embolie pulmonaire. Pour limiter ce risque au maximum, un traitement anticoagulant visant à fluidifier le sang (sous forme de piqûres quotidiennes ou de comprimés) est prescrit jusqu’à la reprise de l’appui soit pendant 6 semaines après l’intervention
Dans de rares cas, le genou reste raide, chaud et douloureux pendant de longs mois après l’opération. Cette complication qui s’appelle l’algodystrophie est imprévisible et est parfois longue à guérir.
Enfin, des douleurs, souvent modérées, peuvent subsister sur les zones où ont été prélevés les plots ostéochondraux.
En cas d’inquiétude concernant l’intervention, n’hésitez pas à questionner votre chirurgien ou le médecin anesthésiste afin qu’ils répondent à vos interrogations.

